Induction d’une FV en fin de procédure d’implantation
- Introduction
- Induction de la fibrillation
- Délivrance du choc électrique
- Evaluation de la détection
- Vérification de l'efficacité de la défibrillation
- Le seuil de défibrillation en pratique
- Limite supérieure de vulnérabilité
- Facteurs influençant le seuil de défibrillation
- Prise en charge des patients avec seuil élevé lors de la procédure
- Risques et contre-indications du test de défibrillation
- Faut-il réaliser un seuil de défibrillation ?
Introduction
- vérifier l’intégrité du système haute tension
- vérifier la bonne détection et redétection des signaux endocavitaires en FV
- vérifier que l’on dispose d’une marge de sécurité adéquate pour la défibrillation
Induction de la fibrillation
- une application de courant alternatif : une salve de stimulation rapide est délivrée (différentes fréquences sont programmables : 33 HZ - 30 ms entre les impulsions, 50 HZ -20 ms, 20 HZ - 50 ms) ;
- un choc en période vulnérable sur l’onde T : stimulation du ventricule droit à fréquence fixe puis choc de faible amplitude (1 à 2 Joules) sur le sommet de l’onde T (couplage d’environ 300 ms) ; différents paramètres sont programmables : nombre de stimuli (entre 2 et 25), fréquence de stimulation (entre 100 et 800 ms), amplitude de stimulation (5 ou 7.5 Volts), couplage du choc électrique (entre 20 et 600 ms) ou énergie délivrée (entre 0.1 et 36 Joules) ;
- une application de courant continu délivré par l’électrode de défibrillation ventriculaire ; les condensateurs sont chargés puis 12 Volts sont délivrés en continu entre le coil et le boitier pendant une durée programmable (en général, une à deux secondes d’application suffisent à déclencher une FV).
Délivrance du choc électrique
- automatique ; l’appareil délivre la thérapie après confirmation de l’épisode en zone de FV ;
- temporisée ; l’appareil délivre la thérapie après confirmation de l’épisode en zone de FV et après un délai programmé ;
- manuelle ; l’appareil charge les condensateurs et l’opérateur décide de la délivrance de la thérapie ; si la procédure est réalisée sous anesthésie locale, la FV est induite par émission de courant alternatif, le choc est ensuite délivré manuellement après la perte de connaissance du patient ;
Evaluation de la détection
Un des objectifs principaux du test est de s’assurer de la qualité de la détection de la fibrillation ventriculaire induite.
- durant le test, une sensibilité basse est habituellement programmée (autour de 1 mV). Une détection correcte malgré cette sensibilité basse apporte une bonne marge de sécurité par rapport à la valeur programmée (0.3 à 0.5 mV)
- une détection d’une onde R > 5 mV en rythme sinusal permet le plus souvent une détection précoce et adéquate lors d'un épisode de fibrillation ventriculaire. La sous-détection d’une fibrillation ventriculaire en dépit d’une bonne détection en rythme sinusal est rare avec les défibrillateurs les plus récents. La réalisation du test pour s’assurer de la qualité de la détection n’est probablement indispensable qu’en présence d’une détection médiocre en rythme sinusal (<3 mV). Toutefois, la corrélation entre l’amplitude des ondes R en rythme sinusal et l’amplitude des dépolarisations ventriculaires en fibrillation ventriculaire est mauvaise.
Vérification de l'efficacité de la défibrillation
L’autre objectif essentiel de l'induction per-implantatoire est de tester l’efficacité de la défibrillation. Pour permettre un retour en rythme sinusal, le choc électrique doit altérer le potentiel transmembranaire myocardique ventriculaire afin de supprimer les vagues de fibrillation existantes sans réinduire l’arythmie.
Le seuil de défibrillation correspond à l’énergie minimale qui permet une défibrillation effective. A la différence d’un seuil de stimulation, le seuil de défibrillation n’est pas une valeur absolue au-dessus de laquelle la défibrillation sera toujours efficace et en dessous, toujours inefficace. On n’évalue guère qu’une probabilité de succès pour une amplitude donnée. L’efficacité d’un choc de défibrillation semble être la mieux modélisée par une courbe de probabilité exponentielle. L’aspect de cette courbe est relativement uniforme entre les patients.
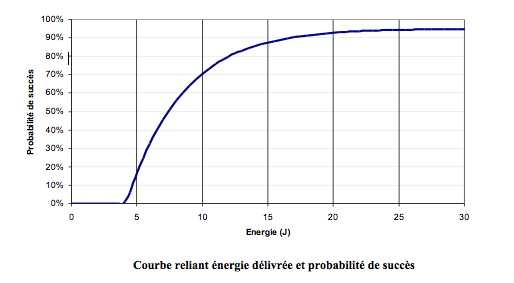
L’objectif du test pendant l’implantation est d’assurer qu’un choc à énergie maximale délivré par le défibrillateur a une probabilité très élevée de réduire une fibrillation ventriculaire chez un patient donné.
Le seuil de défibrillation en pratique
- la réalisation d’un véritable seuil de défibrillation avec diminution progressive de l’amplitude de défibrillation. Ce type de test n’est plus réalisé en pratique clinique, le nombre de chocs induits étant trop élevé.
- test d’une seule énergie de défibrillation autorisant une marge de sécurité par rapport à l’énergie maximale. Le premier choc est réalisé à une amplitude de 10 Joules inférieure aux capacités maximales de l’appareil. Pour vérifier l’efficacité d’un choc, la même amplitude peut être testée une ou deux fois supplémentaires. Au moins 2 à 3 minutes sont nécessaires entre les épisodes de défibrillation pour permettre une récupération hémodynamique correcte et pour minimiser l’effet cumulatif des chocs. Si le choc délivré par le défibrillateur implantable est inefficace, les chocs de secours peuvent être délivrés soit par un défibrillateur externe, soit par le défibrillateur implantable qui délivrera alors un choc à énergie maximale. Le choc interne permet d’éviter la brulure occasionnée par le défibrillateur externe. En revanche, ce choc est retardé par la re-détection de la fibrillation ventriculaire par l’appareil et par le temps de la nouvelle charge à énergie maximale.
Limite supérieure de vulnérabilité
- elle consiste à réaliser en rythme sinusal des chocs sur l’onde T de valeur décroissante
- la première valeur qui n’induit pas de fibrillation est la valeur supérieure de vulnérabilité
- cette valeur est également probabiliste et est fortement corrélée au seuil de défibrillation.
Facteurs influençant le seuil de défibrillation
- sexe masculin
- surface corporelle augmentée
- fraction d’éjection altérée
- dilatation ou hypertrophie ventriculaire gauche
- existence d’une myocardiopathie hypertrophique ou d’un syndrome de Brugada
Caractéristiques techniques influençant le seuil de défibrillation:
- importance de la forme de l’onde de choc et de la durée des phases d’un choc biphasique ; pour un tilt fixe, le choc est interrompu lorsque la tension résiduelle des condensateurs atteint un pourcentage déterminé. La durée est fonction de l’impédance et l’énergie délivrée est constante. Le tilt est le même pour les deux phases. Pour un choc biphasique, le rôle de la première phase est équivalent à celui d’un choc monophasique avec toutefois une masse critique moindre. Le rôle de la seconde phase est de ramener le potentiel membranaire aussi près que possible de zéro pour éviter une réinduction. La durée optimale de la seconde phase dépend de la durée de la première phase, de l’impédance de défibrillation et de la constante de temps membranaire. En cas d’impédance de défibrillation élevée, la phase 2 est inadaptée (trop longue) avec un tilt fixe. Si l’impédance de défibrillation augmente, la première phase doit augmenter mais la deuxième phase doit décroitre. Ce n’est pas ce qui se produit avec un Tilt fixe. Un Tilt fixe de 65 % reste assez proche de la durée optimale de la première phase pour des impédances de défibrillation normales. En pratique, si l’impédance de défibrillation est élevée lors du test d’intégrité (simple coil > 100 Ohms ou double coil > 75 Ohms), il semble préférable d’optimiser les durées de phase en première intention.
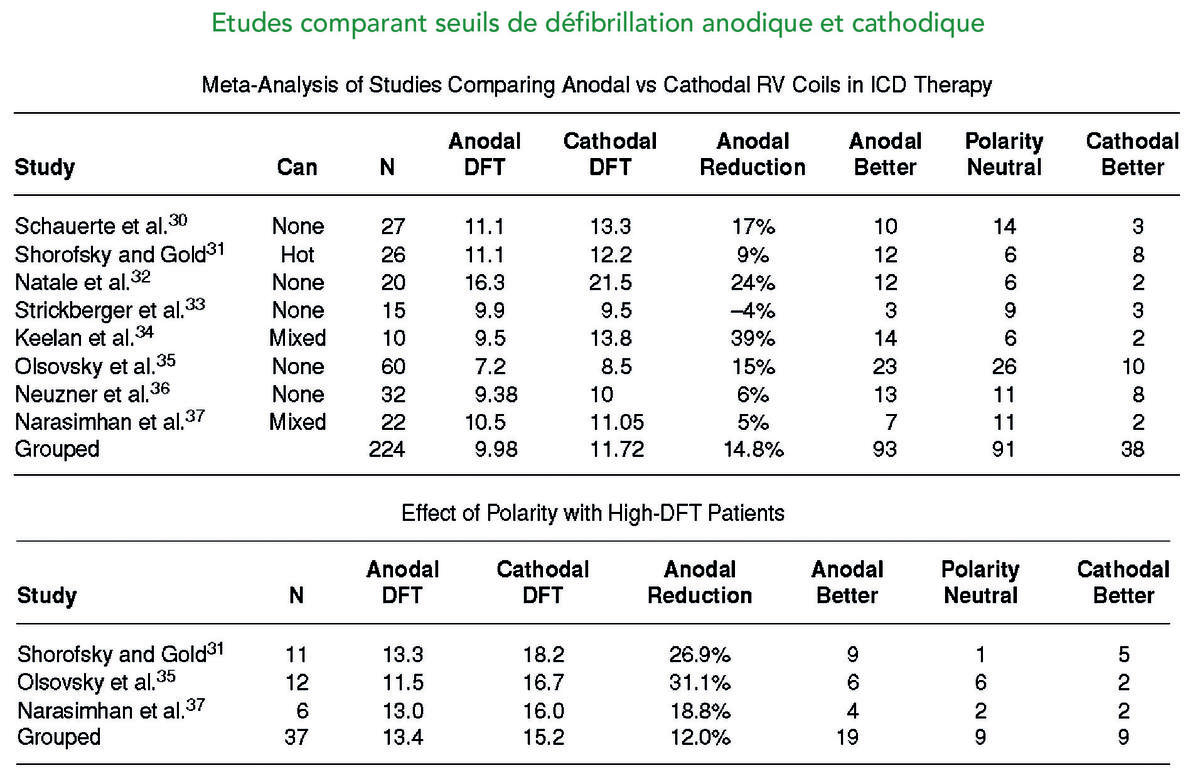
- importance de la polarité du choc ; les seuils de défibrillation seraient meilleurs lorsque l’électrode ventriculaire droite est utilisée comme anode pour la première phase d’un choc biphasique, principalement lorsque le seuil de défibrillation est élevé (seuil anodique meilleur ou égal au seuil cathodique chez 76 % des patients avec un seuil élevé). Une polarité anodique est programmée en nominal pour les défibrillateurs Saint Jude Médical.
- l’orientation du vecteur de choc doit couvrir le ventricule gauche de façon uniforme. Ce vecteur dépend de la position du ou des coïls de défibrillation et du boîtier par rapport au cœur. Le coïl distal ventriculaire droit doit être placé intégralement dans la cavité ventriculaire. Le coïl proximal d’une sonde double-coil doit être positionné suffisamment haut pour éviter une perte de courant au niveau du flux sanguin auriculaire droit. Parfois, il est difficile de positionner ce coïl dans la veine cave supérieure. Si le coïl flotte dans l’oreillette droite, il est préférable de faire fonctionner la sonde comme une sonde simple coïl. Cependant, le gain apporté par une sonde double coïl en termes d’efficacité de défibrillation est débattu et semble moindre depuis la possibilité d’optimiser le tilt et les durées respectives de chaque phase du choc à partir d’une sonde mono-coïl. Ensuite, les défibrillateurs actuels délivrant des énergies maximales de défibrillation plus élevées que les générations d’appareils précédents, ce gain d’énergie supplémentaire a un impact plus important sur l’efficacité d’un choc que le fait d’avoir utilisé une sonde double-coil. Enfin, quand une extraction de sonde double coil est rendu nécessaire par une infection par exemple, la présence du coil proximal favorise l’adhérence de la sonde à la paroi de la veine cave supérieure ce qui rend cette extraction plus difficile et plus dangereuse.
- l’amiodarone augmente significativement le seuil de défibrillation d’autant plus que le seuil est déjà élevé ;
- les anti-arythmiques de classe IC et le verapamil augmentent également les seuils ;
- le sotalol, le dofetilide ou l’azimilide réduisent les seuils et peuvent être utilisés préférentiellement chez les patients avec seuil élevé.
- l’existence d’un épanchement péricardique, d’un épanchement pleural ou d’un pneumothorax, peut induire une augmentation du seuil de défibrillation ;
- la persistance d’un fragment de sonde ancienne ou d’un guide peut détourner une partie de l’énergie délivrée en créant un circuit parallèle.
Prise en charge des patients avec seuil élevé lors de la procédure
- prévenir le risque de seuil élevé en positionnant l’intégralité du coïl distal à l’intérieur du ventricule droit et implanter un défibrillateur pouvant délivrer de fortes amplitudes de défibrillation ;
- s’assurer de la bonne connexion entre sondes et boîtiers avant de débuter le test ;
- éliminer les causes réversibles: ischémie, anomalie métabolique, complications type épanchement ou pneumothorax ;
- modifier les caractéristiques du choc en jouant sur les formes d’onde de choc, la polarité (et le vecteur de choc si la sonde est double-coil);
- vérifier la position de l’électrode de choc intra-ventriculaire, qu’elle ne se soit pas déplacée, et qu’elle soit entièrement placée dans le ventricule. Si elle est en bonne position, la placer différemment (plus haute si elle était à la pointe, à la pointe si elle était septale).
- si le seuil reste élevé, envisager l’implantation d’une électrode sous cutanée ou dans le sinus coronaire, plutôt que de changer une sonde simple coil pour une sonde double coil. Ceci necessite l’utilisation d’une connectique DF-1..
Risques et contre-indications du test de défibrillation
- les risques associés au test per-opératoire de la qualité de la défibrillation incluent ceux en rapport avec le choc, mais aussi ceux liés à la fibrillation ventriculaire ;
- l’arrêt cardiaque temporaire induit une ischémie cérébrale surtout après plusieurs chocs inefficaces et une durée prolongée de fibrillation ventriculaire ;
- chez les patients coronariens, la fibrillation ventriculaire peut induire une ischémie myocardique avec modifications de l’électrocardiogramme et augmentation de la troponine. Le choc lui-même peut être responsable d’une augmentation de la troponine mais cette augmentation semble majorée chez les patients coronariens ;
- la mortalité en rapport avec une fibrillation ventriculaire réfractaire aux chocs internes et externes ne dépasse pas 0.1% mais n’est pas nulle ;
- la réalisation d’un choc peut se compliquer d’une embolie artérielle si un thrombus intra-cardiaque est présent. Ce risque est particulièrement présent chez les patients en fibrillation auriculaire. L’anticoagulation est généralement stoppée ou réduite avant et après l’implantation du défibrillateur favorisant le risque de formation de thrombus. Les thrombus du ventricule gauche sont également fréquents chez les patients insuffisants cardiaques. Une échographie trans-oesophagienne pourrait être systématisée chez les patients en fibrillation auriculaire avant l’implantation du défibrillateur.
Faut-il réaliser un seuil de défibrillation ?
- ce test est donc indispensable quand la détection ventriculaire en rythme sinusal est < 3 à 5 mV pour éliminer la possibilité d’une sous détection. De même, ce test doit être réalisé si la probabilité de seuil élevé est grande, le patient présentant un ou plusieurs facteurs de risque (patient jeune, obèse, coronarien, insuffisant cardiaque, syndrome de Brugada, traitement par amiodarone …) ;
- à l’opposé, le test est contre-indiqué en présence d’un thrombus intra-cardiaque, d’une fibrillation non ou mal anti-coagulée, d’un rétrécissement aortique sévère, d’une coronaropathie ou d’une insuffisance cardiaque non stabilisées ;
- chez tous les autres patients, le choix de tester ou de ne pas tester l’appareil implanté dépend des habitudes du centre, de l’indication d’implantation (prévention secondaire plutôt en faveur du test, prévention primaire plus discutable), de l’âge et des caractéristiques cliniques du patient ;
- lors d’un changement de boîtier, la décision de tester l’appareil doit tenir compte du fait que la marge de sécurité peut avoir changée par rapport à la primo-implantation. L’efficacité de la défibrillation peut donc être évaluée si le test n’avait pas été réalisé durant la primo-implantation, devant une aggravation de l’insuffisance cardiaque ou si un traitement médical connu pour augmenter les seuils a été introduit.



